> Retour liste des Items 6ème édition - Ancien programme
Lésions périarticulaires et ligamentaires du genou, de la cheville et de l'épaule
Cet item traite des principales lésions périarticulaires non traumatiques touchant le genou, la cheville ou l'épaule, en insistant sur les tendinopathies et les bursopathies. Cet item ne traite pas les lésions traumatiques du genou, de la cheville ou de l'épaule, comme les entorses, et les fractures qui sont traitées dans les référentiels d'orthopédie.
Les tendons et leurs gaines, ainsi que les bourses séreuses, peuvent être le siège de pathologies traumatiques et microtraumatiques, mais également inflammatoires, microcristallines, infectieuses, métaboliques, tumorales et iatrogènes. La multiplicité de ces étiologies doit faire préférer le terme de tendinopathie à celui de tendinite.
L'interrogatoire précise le geste ayant déclenché le symptôme : geste répétitif sportif ou professionnel, ou geste traumatique. La douleur est de rythme mécanique le plus souvent, avec, parfois, la transformation progressive en un rythme mixte (douleur incomplètement soulagée au repos ou douleur nocturne lors de l'appui). L'examen clinique va rechercher la triade diagnostique :
À l'inverse, les mobilités passives de l'articulation qui ne mobilisent pas le tendon sont strictement indolores.
Parfois, il existe des signes inflammatoires devant faire évoquer dans un premier temps une infection, puis une atteinte rhumatismale ou microcristalline.
De même, on cherchera une cause iatrogène liée à l'infiltration de corticoïdes, à la prise de corticoïdes ou à la prise de quinolone qui peut déclencher des tendinopathies, tout particulièrement achilléennes.
Les bourses séreuses font partie des structures permettant de faciliter les frottements de l'organisme. Dans l'appareil locomoteur, les bourses permettent ainsi une interface entre l'os et un tendon, un muscle ou même la peau. Elles peuvent être le siège d'une pathologie mécanique, inflammatoire ou infectieuse. Toutes ces pathologies sont regroupées sous le terme de bursopathies.
Une bursopathie va se manifester par une douleur et un gonflement en regard de la bourse séreuse, plus ou moins visible selon la localisation et son importance. L'examen clinique s'efforcera d'éliminer des signes en faveur d'une cause infectieuse, qui fait la gravité de ces pathologies : signes locaux inflammatoires (rougeur, chaleur), signes généraux (fièvre, frissons), adénopathies, évolution défavorable.
En cas de doute clinique, des examens d'imagerie sont parfois nécessaires pour évaluer l'importance de la bursite, et confirmer le diagnostic, notamment à l'épaule ou le diagnostic clinique n'est pas toujours aisé du fait de la profondeur de l'articulation. En cas de fièvre, une ponction de la bursite avec analyse cytobactériologique du liquide de ponction est indispensable pour rechercher un germe. On y recherchera également des microcristaux en lumière polarisée.
Le traitement des bursopathies dépend de leur cause mécanique, inflammatoire ou infectieuse.
Pour les causes mécaniques, le traitement repose sur l'éviction des excès de frottements mécaniques, le repos articulaire, les AINS en l'absence de contre-indication. L'injection de dérivés cortisoniques directement dans la bourse est le plus souvent le traitement le plus radical.
Pour les causes infectieuses, un traitement par antibiotique couvrant le staphylocoque et le streptocoque est indiqué pour une durée d'au moins une semaine, avec une réévaluation clinique rapprochée de l'efficacité du traitement.
Le traitement des bursites inflammatoires est conditionné par le diagnostic de la pathologie sous-jacente : spondyloarthrite, polyarthrite rhumatoïde, goutte...
En dehors de la pathologie sportive, les tendinopathies siègent essentiellement au niveau de l'épaule : tendinopathie de la coiffe des rotateurs ou du long biceps radial. On distingue plusieurs formes cliniques.
Elle est responsable d'une douleur de l'épaule déclenchée par des gestes particuliers (en abduction surtout). L'examen clinique déclenche la douleur liée au conflit sous-acromial par la mobilisation active (« accrochage douloureux » en abduction) ou passive (test de Neer et Hawkins) de l'épaule.
Il permet également de provoquer la douleur par la mobilisation contrariée sollicitant le tendon atteint (tableau 31.1). L'échographie permet un bilan lésionnel, montrant parfois un épanchement de la gaine du tendon. Le traitement repose essentiellement sur la rééducation fonctionnelle visant à l'apprentissage du recentrage dynamique de l'épaule par le renforcement des muscles abaisseurs et stabilisateurs de l'épaule afin d'éviter le conflit sous-acromial en abduction.
Tableau 31.1 : Le testing musculaire.
| Manœuvre | Position anatomique de référence | Manœuvre | |
|---|---|---|---|
| Yocum | Conflit sous-acromial | Le malade place sa main à plat sur l'épaule opposée saine, coude fléchi à 90° | Le malade décolle son coude du thorax contre résistance |
| Neer | Conflit sous-acromial | L'examinateur bloque la scapula par un appui sur le moignon de l'épaule | Élévation passive du membre supérieur en rotation interne et antépulsion |
| Hawkins | Conflit sous-acromial | Rotation interne avec l'épaule à 90° d'antépulsion, avant-bras fléchi à 90° | Rotation interne passive |
| Jobe | Supra-épineux | Bras à 90° d'abduction dans le plan scapulaire, rotation interne (pouce tourné vers le sol) | Abduction contre résistance |
| Patte | Infra-épineux | Bras à 90° d'élévation dans le plan scapulaire, avant-bras fléchi à 90° | Rotation externe contre résistance |
| Gerber | Subscapulaire | Rotation interne mains dans le dos | Rotation interne contre résistance |
| Palm up test | Long biceps | Bras à 90° d'antépulsion en rotation externe | Flexion coude/antépulsion épaule contre résistance |
Il s'agit le plus souvent d'une bursite hyperalgique compliquant une tendinopathie calcifiante. Les calcifications peuvent être longtemps latentes (asymptomatiques) ou à l'origine de douleurs chroniques (épaule douloureuse simple), mais elles peuvent s'exprimer de façon brutale par une douleur très intense empêchant tout mouvement et insomniante.
L'examen clinique est quasiment impossible, toute mobilisation active ou passive de l'épaule est très douloureuse. Une fièvre modérée (inférieure à 38 °C) est possible, de même que l'existence d'un syndrome biologique inflammatoire avec polynucléose.
L'examen radiographique des épaules retrouve les calcifications sur une ou plusieurs incidences (rotation neutre, latérale et médiale et profil). Les calcifications sous-acromiales sont souvent bilatérales, même si une seule épaule est douloureuse.
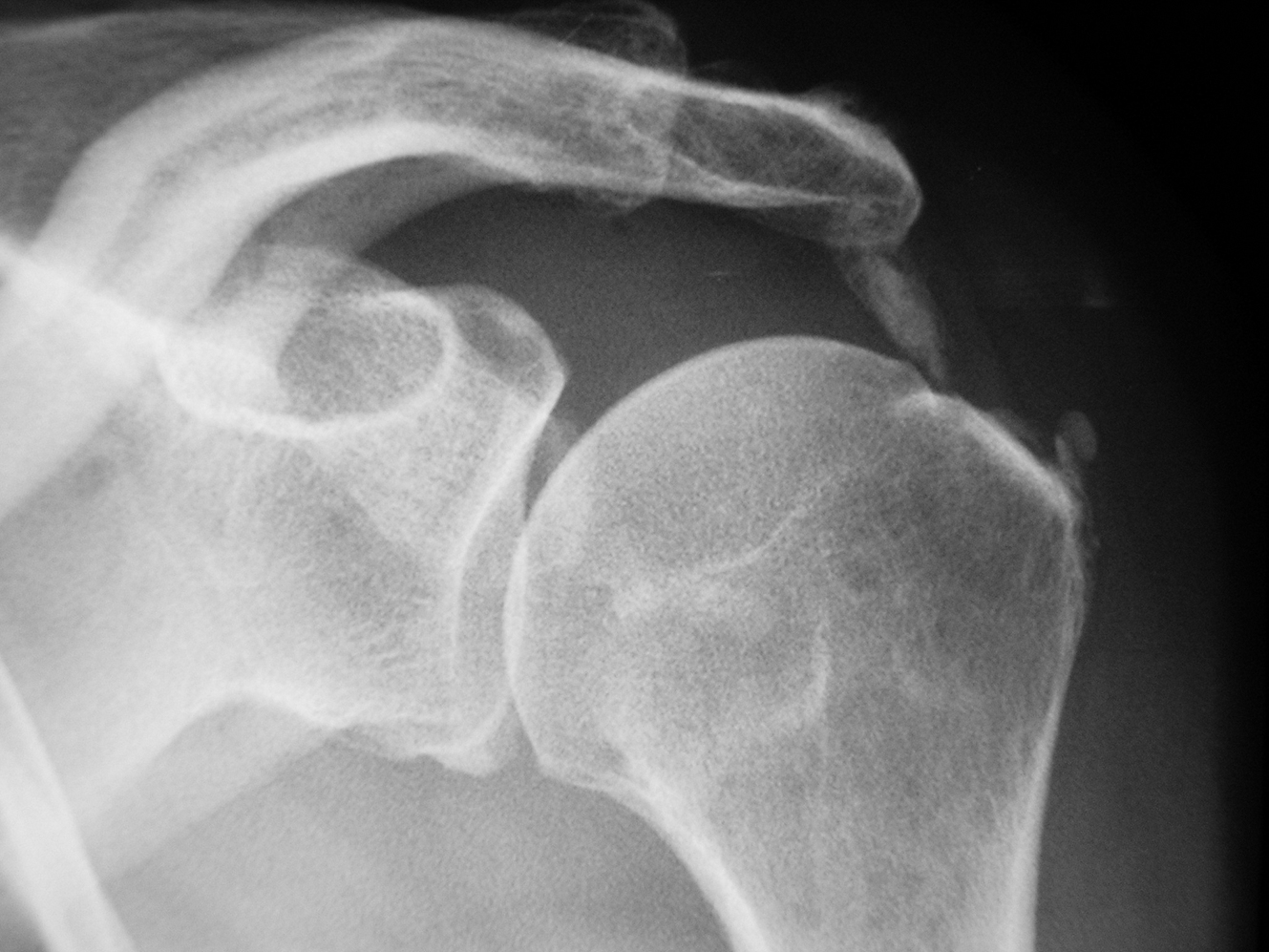
Lors d'une crise hyperalgique, la calcification devient souvent hétérogène, mal limitée et elle peut migrer plus ou moins complètement dans la bourse sous-acromiodeltoïdienne (fig. 31.1) ; elle peut parfois disparaître.
Fig. 31-1 : Radiographie de l'épaule gauche de face : calcification du tendon du supra-épineux partiellement migrée dans la bourse sous-acromiodeltoïdienne.
La rupture traumatique de la coiffe des rotateurs peut survenir chez le sujet jeune mais elle est exceptionnelle. Il s'agit habituellement de rupture survenant chez des patients âgés, présentant des lésions tendineuses dégénératives. Chez le sujet jeune, il s'agit d'une urgence chirurgicale. À l'inverse, chez le sujet âgé, le tableau pseudo-paralytique est caractérisé par une perte de la mobilité active sans déficit neurologique avec des mobilités passives conservées.
Il peut s'agir d'une rupture partielle, le plus souvent du supra-épineux. Le patient ne peut alors résister à la pression exercée lors du test de Jobe. Il peut s'agir également d'une rupture complète qui, parfois, aboutit à une impotence fonctionnelle totale.
Les radiographies ne montrent que des signes indirects de rupture de coiffe : diminution de la hauteur acromiohumérale avec ascension de la tête humérale, rupture du cintre glénohuméral, condensation et ostéophytose à la partie inférieure de l'acromion puis une excentration de la tête humérale avec le développement d'une arthrose scapulohumérale excentrée.
La première phase du traitement de cette rupture de la coiffe des rotateurs est la rééducation, passive dans un premier temps, puis active, avec travail en isométrique et dynamique, de manière à renforcer les muscles abaisseurs (grand dorsal, grand pectoral) et stabilisateurs de l'épaule.
Une indication de réparation chirurgicale de la coiffe (à ciel ouvert ou sous arthroscopie) ne se discutera qu'en cas d'échec du traitement médical et rééducatif d'une coiffe ayant une trophicité musculaire satisfaisante et si l'état physiologique du patient permet l'intervention.
Les imageries complémentaires (arthroscanner ou IRM) ne seront demandées qu'en cas d'échec du traitement médical, lorsqu'une réparation chirurgicale de la coiffe est discutée.
Il s'agit d'une rétraction capsulaire de l'épaule. Elle peut être secondaire à une tendinopathie aiguë ou chronique ou être primitive et relève alors de l'étiologie des algoneurodystrophies ou syndrome douloureux régional complexe (cf. chapitre 21).
Le jeu articulaire de l'épaule est limité en actif comme en passif. Le diagnostic est suspecté par l'examen clinique retrouvant la limitation passive de l'articulation alors même que l'interligne articulaire glénohumérale est normal sur les clichés radiographiques, faisant ainsi la différence avec une arthrose de l'épaule. L'arthrographie opaque n'est réalisée qu'en cas de doute diagnostique, avec fréquemment une sensation de résistance à l'injection de produit de contraste. Deux éléments caractérisent la rétraction capsulaire : la diminution de la capacité articulaire (< 8 mL) et la disparition des récessus supérieur et surtout inférieur. On ne retrouve sur l'arthrographie ni épanchement intra-articulaire ni rupture de la coiffe des rotateurs. Son traitement repose essentiellement sur la rééducation indolente. Une capsulodistension de l'épaule peut être proposée couplée à l'arthrographie et suivie immédiatement par une rééducation plus intense pour gagner plus rapidement en amplitude articulaire.
C'est la plus fréquente des tendinopathies de la cheville, surtout observée chez les coureurs de fond. Elle se traduit par des douleurs postérieures de cheville, dans le corps du tendon, et est provoquée par l'étirement passif du tendon lors de la dorsiflexion de la cheville et par la contraction contre résistance du triceps sural. La palpation de nodules dans le corps du tendon est possible en cas d'atteinte chronique. Le diagnostic différentiel avec une rupture se fait par le test de Thompson. En cas de rupture, la pression du mollet n'entraîne plus la flexion plantaire de la cheville.
Le diagnostic est clinique mais peut être confirmé par une échographie qui appréciera le type de tendinopathie et éliminera une rupture du tendon. Le traitement repose sur le repos articulaire et la prescription de talonnettes de surélévation pour soulager le complexe suro-calcanéo-plantaire.
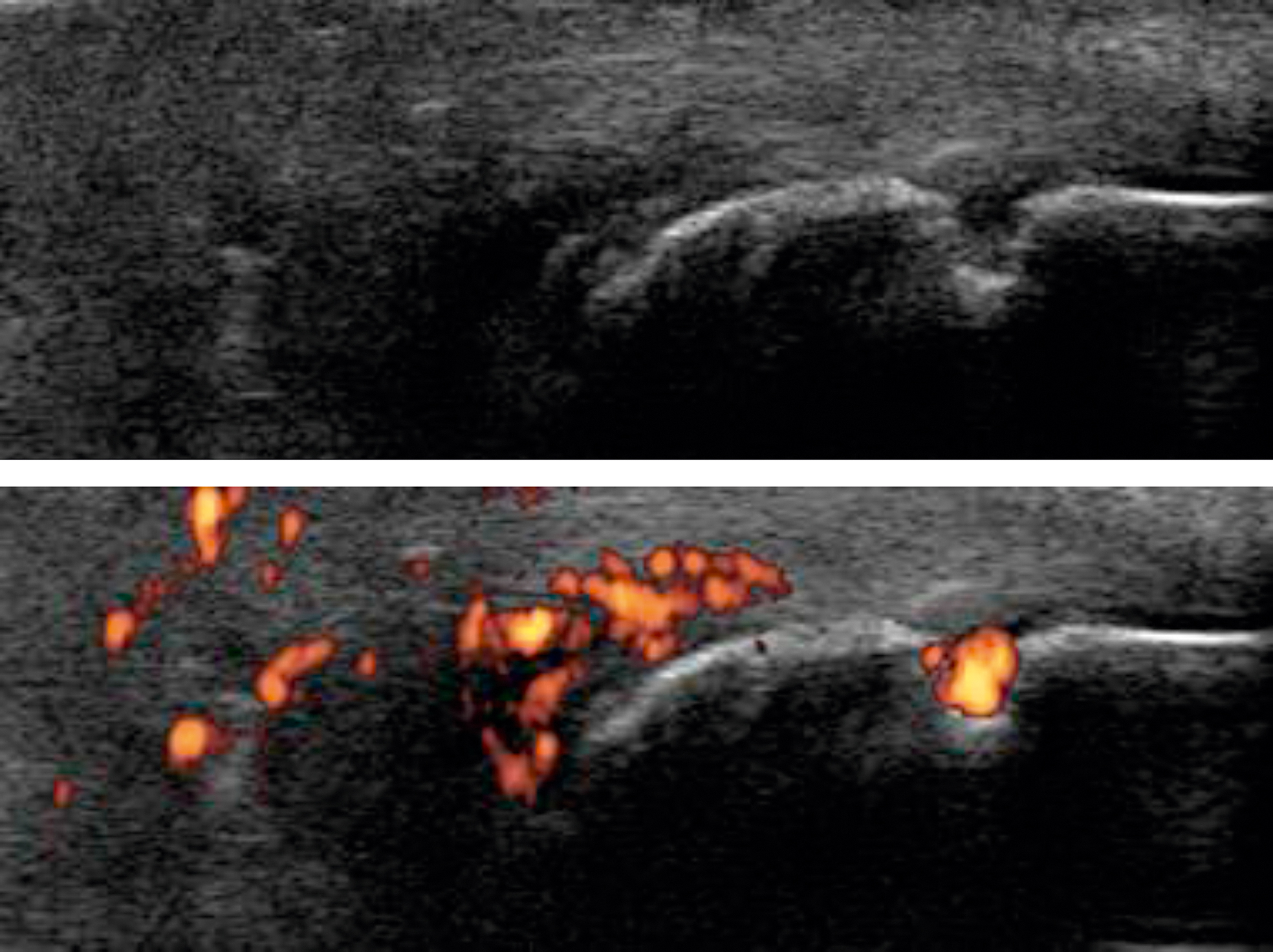
La bourse rétrocalcanéenne ou préachilléenne (entre le calcanéum et l'insertion du tendon achilléen) peut être le siège d'une pathologie mécanique en cas de conflit avec le coin postérosupérieur du calcanéum (maladie de Haglund) mais doit faire rechercher une pathologie inflammatoire, notamment une spondyloarthrite. Le diagnostic est évoqué à l'imagerie par des radiographies de cheville de profil pour évaluer la forme du calcanéum et rechercher des érosions à l'insertion du tendon d'Achille signant une atteinte inflammatoire. L'échographie et surtout l'IRM retrouveront un épanchement inflammatoire dans la bourse (fig. 31.2). En dehors du traitement de la cause, une infiltration radio- ou échoguidée dans la bourse permet d'améliorer la symptomatologie.
Fig. 31-2 : Échographie du tendon d'Achille : enthésite du tendon d'Achille dans le cadre d'une spondyloarthrite.
En dehors des lésions ligamentaires et méniscales traumatiques, des lésions méniscales peuvent survenir au cours de pathologies dégénératives du genou, responsables de symptômes douloureux de l'interligne articulaire éventuellement associées à des épisodes de blocage. Le genou est le siège de nombreuses insertions tendineuses. Les tendinopathies du genou entraînent des douleurs bien localisées que le patient désigne volontiers par son index à son insertion.
Pathologie plus fréquente du sujet jeune et sportif, elle traduit une atteinte périarticulaire de l'appareil extenseur du genou. Son diagnostic est clinique et se caractérise par un réveil douloureux à la pression du pôle supérieur de la patella (tendinopathie quadricipitale) ou de la pointe de la rotule (tendinopathie rotulienne), ainsi qu'à l'extension contrariée du membre inférieur.
La tendinite de la patte d'oie (ou des ischiojambiers) se traduit par une douleur d'insertion de la patte d'oie, sur la face antéro-interne du tibia, en dessous de l'interligne articulaire. Elle est reproduite à la flexion contrariée du genou permettant un diagnostic clinique. Son traitement repose sur le repos articulaire et les infiltrations, particulièrement efficaces.
Pathologie fréquemment observée chez les sportifs (coureurs), elle se traduit par une douleur du bord latéral du genou déclenchée à l'effort. Favorisée par le frottement du tenseur du fascia lata sur le condyle externe du genou lors de l'extension du genou, la douleur est reproduite à un moment précis de l'extension, réalisant le signe caractéristique de l'essuie-glace.
Cette bursite (ou « hygroma ») se traduit par un gonflement extra-articulaire du genou, qu'il faut bien différencier d'une arthrite du genou. Elle se traduit par une tuméfaction rénitente, douloureuse, souvent d'allure inflammatoire (rougeur) située en avant de la rotule et sans choc rotulien. Pouvant être infectieuse, il convient de bien la repérer cliniquement avant de ponctionner, afin de ne pas inoculer à tort un germe depuis la bursite vers l'articulation. Son traitement dépend de la cause (cf. supra).
