> Retour liste des Items 6ème édition - Ancien programme
Syndrome douloureux régional complexe (ex. : algodystrophie)
Le terme « syndrome douloureux régional complexe » (SDRC en français et CRPS en anglais pour Complex Regional Pain Syndrome) est récent (1993). Il correspond à l'algodystrophie (SDRC de type 1) ou à la causalgie (SDRC de type 2). Lors d'une localisation au membre supérieur, le terme de syndrome épaule-main reste souvent employé.
La définition du SDRC est clinique.
On retient la définition du SDRC de type 1 par l'IASP (International Association for the Study of Pain) et les critères de Budaspest.
Le SDRC 1 correspond un tableau clinique douloureux qui a pour caractéristiques principales :
On distingue le SDRC :
L'évolution est spontanément favorable dans 90 % des cas, mais peut être prolongée (douze à vingt-quatre mois). Plus rarement (5 à 10 % des cas), l'évolution est plus lente avec persistance des douleurs pendant plusieurs années, associées à des troubles trophiques et des rétractions aponévrotiques.
Le SDRC de type 1 se rencontre à tout âge chez l'adulte avec une prédominance féminine (trois femmes pour un homme). Le SDRC est possible chez l'enfant et l'adolescent mais reste exceptionnel.
L'incidence annuelle du SDRC (type 1) est faible, estimée entre 5 et 25 pour 100 000.
La physiopathologie du SDRC est mal connue. Il existe des dysfonctionnements neurologiques : périphériques (inflammation neurogène périphérique) ; médullaires (dysfonctionnements sympathiques et sensitifs) ; cérébraux (réorganisations fonctionnelles des cortex sensitifs et moteurs). Une participation du système immunitaire est aussi envisagée.
Le SDRC est très souvent associé à un facteur déclenchant.
Les traumatismes sont à l'origine de plus de la moitié des SDRC 1. Il n'y a pas de relation entre le déclenchement d'un SDRC 1 et la sévérité du traumatisme. Le délai entre traumatisme et SDRC 1 est variable (quelques jours à quelques semaines). La chirurgie, en particulier orthopédique, est une cause favorisante fréquemment retrouvée. De même, une rééducation trop intensive et douloureuse peut aggraver ou déclencher un SDRC 1, ou à l'inverse une immobilisation prolongée inappropriée.
De très nombreuses causes non traumatiques ont été rapportées. Parmi les plus fréquentes, on peut citer les causes :
En revanche, la symptomatologie anxiodépressive, souvent retrouvée, ne peut être considérée comme un facteur déclenchant en soi mais le plus souvent la conséquence du retentissement psychologique de cette maladie douloureuse et invalidante. Il n'existe pas de personnalité typique prédisposante.
La forme « commune » survient après un traumatisme :
le début est souvent progressif, caractérisé par une phase, dite « chaude », inflammatoire, évoluant de quelques semaines à six mois. C'est un tableau d'« arthrite sans arthrite » avec douleur articulaire et périarticulaire, raideur, chaleur locale et retentissement fonctionnel majeur ;
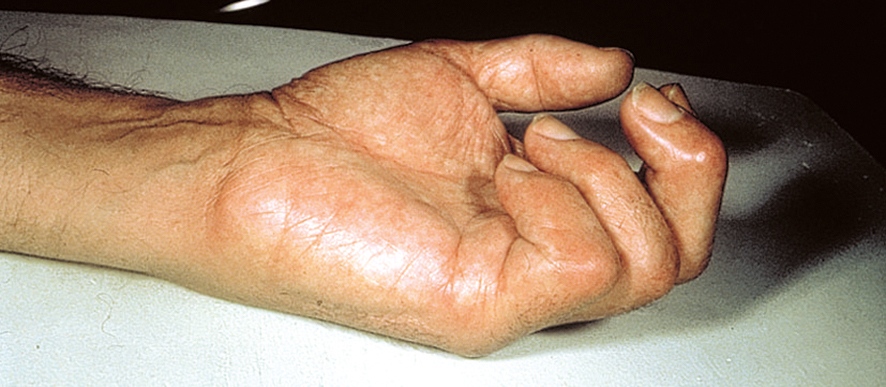
la phase dite « froide » lui succède, et s'étale jusqu'à la guérison du SDRC après douze à vingt-quatre mois (fig. 21.1). Elle est inconstante, survenant quelques semaines après la précédente, marquée par l'apparition de troubles trophiques (segment de membre froid, peau pâle, lisse et atrophique, acrocyanose) et de rétractions capsuloligamentaires (fig. 21.2).
Fig. 21-1 : SDRC de la main. Aspect Sdémateux initial de la main droite.
Collection J. Sibilia - Strasbourg.
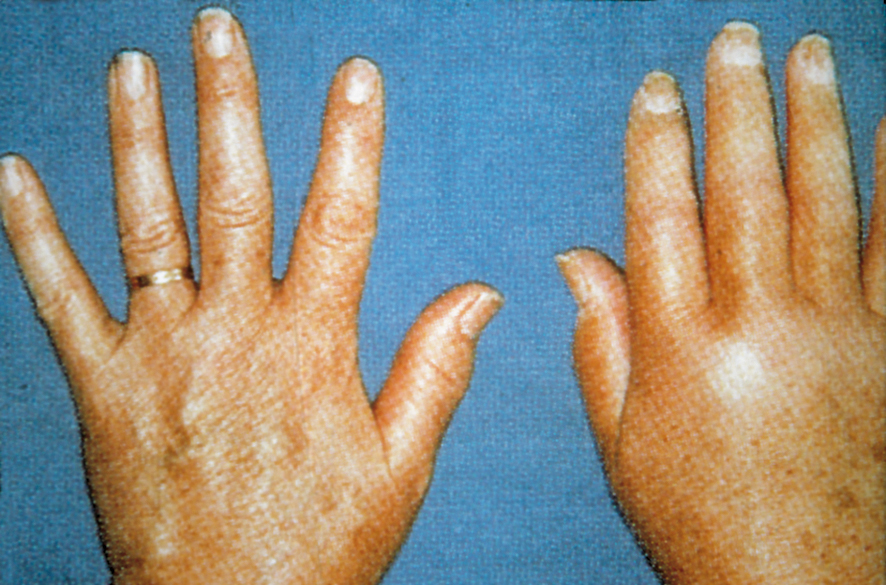
Fig. 21-2 : SDRC de la main. Évolution en griffe avec d'importants troubles trophiques (rétractations).
Collection J. Sibilia - Strasbourg.
Le diagnostic est essentiellement clinique, les examens complémentaires permettent d'éliminer les diagnostics différentiels.
Le SDRC 1 ne s'accompagne d'aucune anomalie biologique reconnue ou identifiée. En cas d'augmentation de la VS et de la CRP, un autre diagnostic doit être évoqué, à moins que le syndrome inflammatoire ne soit expliqué par l'affection à l'origine du SDRC 1.
L'examen radiologique peut détecter des signes décalés dans le temps de quelques semaines à un mois par rapport aux signes cliniques (fig. 21.3). Deux éléments sont importants :
Fig. 21-3 : SDRC du pied.
L'aspect caractéristique est une déminéralisation mouchetée de l'avant-pied avec respect des interlignes articulaires.
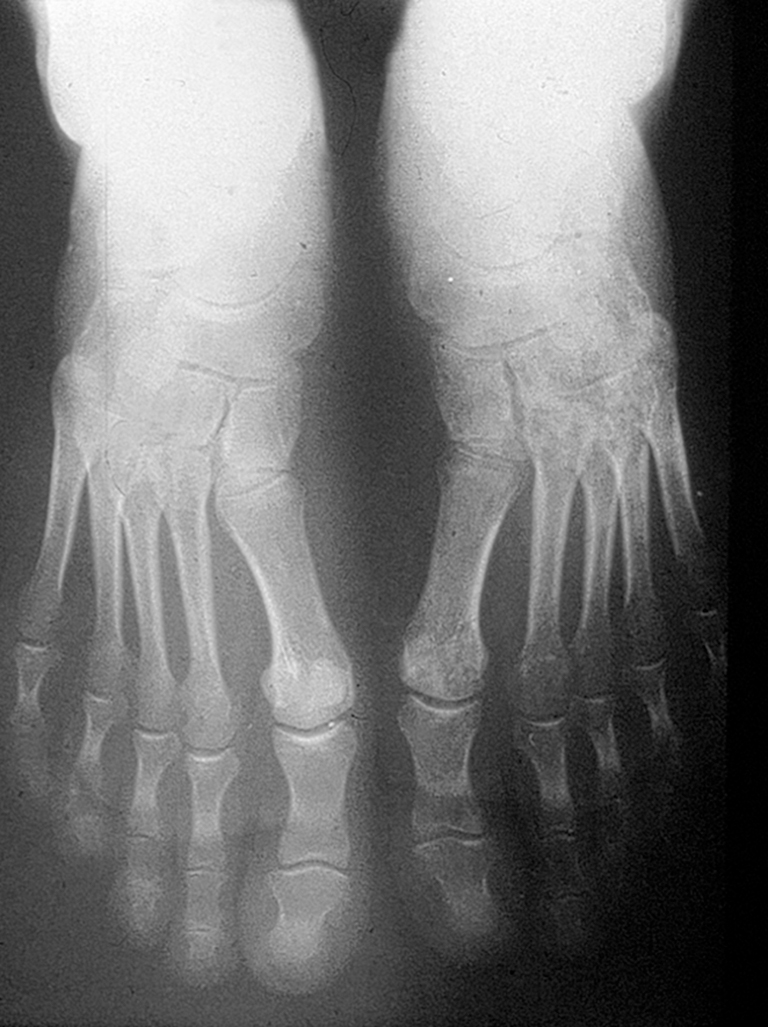
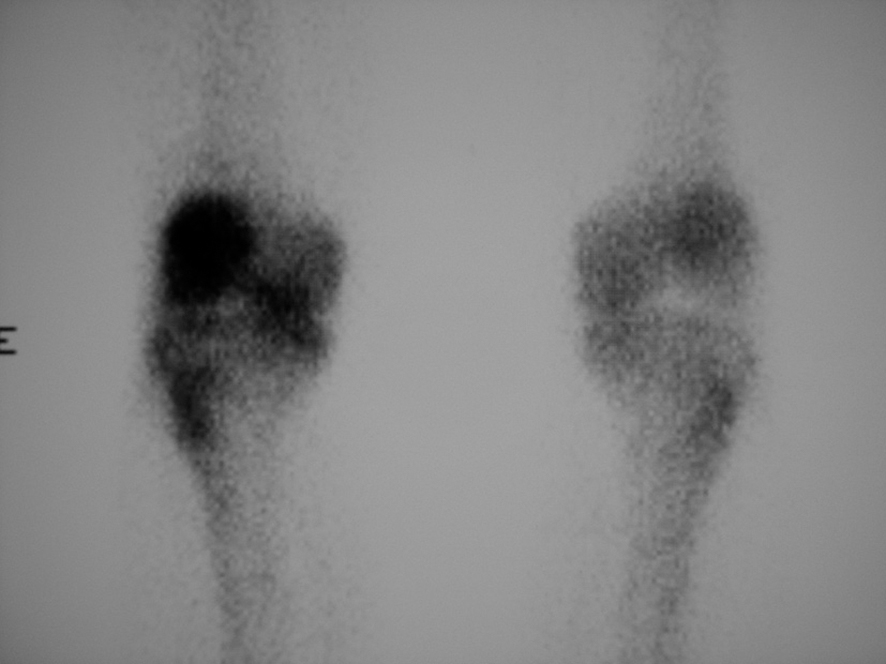
L'hyperfixation locorégionale est l'élément caractéristique mais n'est pas spécifique. Elle précède les signes radiographiques, avec une « extension » aux articulations de voisinage, et elle est présente au temps précoce (vasculaire), à la phase intermédiaire (tissulaire) et au temps tardif (osseux, fig. 21.4). L'hyperfixation peut être absente dans certains cas, parfois remplacée par une hypofixation plus fréquente chez l'enfant et l'adolescent (forme froide d'emblée).
Fig. 21-4 : SDRC du genou droit. Scintigraphie osseuse (temps tardif).
Hyperfixation des deux versants de l'articulation et de la rotule.
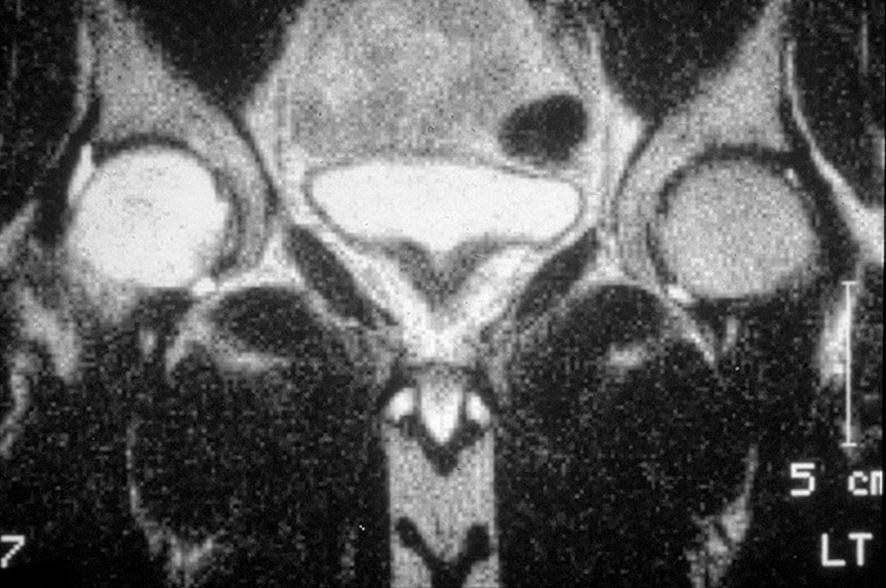
C'est maintenant l'examen de référence. Les anomalies sont aussi précoces que celles de la scintigraphie (fig. 21.5) :
Fig. 21-5 : SDRC de la hanche droite. Aspect IRM (séquence pondérée en T2).
La hanche algodystrophique se caractérise par un hypersignal de la tête fémorale s'étendant vers le col mais ne touchant pas le cotyle. Cet aspect traduit globalement un Sdème osseux.
L'atteinte du membre inférieur est deux fois plus fréquente que l'atteinte du membre supérieur, avec une atteinte préférentiellement distale : cheville et pied.
L'atteinte de la hanche n'est pas rare mais le diagnostic est difficile. C'est une « hanche douloureuse à radiographie initiale normale » faisant discuter aussi une ostéonécrose aseptique au stade précoce ou une fracture trabéculaire (« fissure osseuse » sous-chondrale, ou épiphysaire). L'IRM de hanche peut permettre le diagnostic différentiel entre ces différentes étiologies.
La forme la plus fréquente est l'atteinte de la main et du poignet, parfois associée à une atteinte de l'épaule. Le classique syndrome épaule-main est volontiers secondaire à une pathologie intrathoracique, à la prise de barbituriques ou à un traumatisme. L'atteinte de l'épaule précède souvent l'atteinte de la main et se traduit par une douleur profonde, irradiant vers le membre supérieur, voire le cou. Après quelques semaines ou quelques mois, s'installe une capsulite rétractile de l'épaule. La scintigraphie (non indispensable) montre, de façon inconstante, une hyperfixation bifocale (main et épaule).
Les mécanismes précis du SDRC sont méconnus. Un dysfonctionnement du système nerveux central (intégration anormale de la douleur) et périphérique (dérèglement régional du système nerveux végétatif) est suspecté. Des neuropeptides joueraient un rôle dans les phénomènes vasomoteurs.
Il n'y a pas de traitement consensuel et spécifique du SDRC 1, mais des recommandations émanant de plusieurs sociétés savantes (SFR, SFETD, SOFCOT, SOFMER) sont en cours d'élaboration, pour paraître en 2018.
Aucun traitement médicamenteux n'a d'AMM dans cette indication en France, actuellement, mais beaucoup de médicaments sont proposés, sur des bases empiriques, ou sur des études de qualité méthodologique faible, car le SDRC n'est pas fréquent et est très variable dans sa présentation.
Le traitement associe une kinésithérapie et les antalgiques. Le traitement a pour but de limiter les douleurs, de préserver la mobilité articulaire et de favoriser la guérison sans séquelles.
Le repos relatif est indiqué en phase chaude, le repos total est interdit car il pérennise le SDRC 1. Pour le membre inférieur, le pas peut être simulé et le port de bas de contention limite la stase veineuse et l'Sdème. L'immobilisation stricte est proscrite. Il faut mobiliser dès que possible, grâce aux antalgiques.
Le traitement rééducatif est indispensable et occupe une place prépondérante dans la prise en charge du SDRC.
La kinésithérapie doit être progressive, associant physiothérapie à visée antalgique, balnéothérapie et drainage circulatoire. Au cours de la phase froide, la kinésithérapie vise à limiter les rétractions capsuloligamentaires, à lutter contre l'enraidissement articulaire pour reprendre une fonction normale.
L'application d'agents physiques : chaud, froid, bains écossais, peut être utile, en évitant les températures extrêmes (trop froid ou trop chaud).
Aucun des traitements à visée antalgique n'a démontré de résultats très probants. Sont associés en fonction de la réponse thérapeutique individuelle :
Il s'agit actuellement de la meilleure approche thérapeutique. Ainsi, la meilleure prise en charge de la douleur postopératoire en milieu orthopédique et traumatologique, la limitation de l'immobilisation, et des protocoles de rééducation individualisés et progressifs ont permis de limiter le risque de développer un SDRC de type 1. Des approches préventives par vitamine C avant chirurgie sont proposées, sans preuve formelle de leur efficacité.
