Douleur et épanchement articulaire. Arthrite d'évolution récente
![]() Un épanchement articulaire est une accumulation pathologique de liquide synovial dans la cavité articulaire. Il est toujours la traduction d'une pathologie intra-articulaire qui peut être d'origines diverses. Physiologiquement, dans une articulation, il existe un faible film de liquide synovial qui, dans la plupart des cas, n'est pas visible, même avec des examens complémentaires sensibles (échographie ou IRM).
Un épanchement articulaire est une accumulation pathologique de liquide synovial dans la cavité articulaire. Il est toujours la traduction d'une pathologie intra-articulaire qui peut être d'origines diverses. Physiologiquement, dans une articulation, il existe un faible film de liquide synovial qui, dans la plupart des cas, n'est pas visible, même avec des examens complémentaires sensibles (échographie ou IRM).
Le diagnostic d'un épanchement articulaire est clinique (pour les articulations peu profondes) :
En cas de doute quant à l'existence d'un épanchement ou pour les articulations profondes (hanche, par exemple), l'échographie est l'examen de choix pour confirmer ou infirmer cet épanchement. Elle peut également permettre de guider la ponction pour les articulations difficiles à ponctionner ou d'épanchement de faible volume.
![]() La constatation clinique d'un épanchement conduira systématiquement à la réalisation d'une ponction articulaire.
La constatation clinique d'un épanchement conduira systématiquement à la réalisation d'une ponction articulaire.
L'interrogatoire est un temps essentiel et permet de s'orienter de manière assez précise sur la cause de l'épanchement articulaire.
Il faut s'enquérir des antécédents généraux (immunodépression, psoriasis, maladie inflammatoire chronique intestinale, uvéite) et d'ordre rhumatologique (goutte, maladies auto-immunes, PR, spondyloarthrite...), des traitements en cours.
On reverra qu'il s'agit d'un élément essentiel dans le raisonnement. On distinguera :
L'évolution peut être aiguë (< 3 mois) ou chronique (> 3 mois).
Le caractère aigu fera suspecter une cause infectieuse ou microcristalline, tandis que son caractère chronique orientera vers une pathologie mécanique de type arthrose, un rhumatisme inflammatoire et, plus rarement, une infection à germes à croissance lente (tuberculose, maladie de Lyme).
Le caractère récurrent (antécédents d'épisodes similaires) pourra faire évoquer une arthrite microcristalline ou un rhumatisme inflammatoire.
Il faut rechercher des événements survenus juste avant ou accompagnant les symptômes articulaires :
On précisera la ou les articulation(s) touchée(s) et la localisation :
Par exemple : une monoarthrite métatarsophalangienne évoque une goutte ; une oligoarthrite asymétrique des membres inférieurs est plus fréquente dans les spondyloarthrites périphériques ; une atteinte distale et symétrique évoque une polyarthrite rhumatoïde.
Ces caractéristiques s'appliquent davantage aux douleurs chroniques. Une douleur aiguë inflammatoire sera souvent permanente et aggravée par l'effort (arthrite aiguë de goutte, par exemple).
Il sera possible de classer les symptômes en fonction de ces différentes caractéristiques : par exemple, « monoarthrite aiguë de l'articulation métatarsophalangienne déclenchée par un traumatisme chez un patient aux antécédents de goutte » ou « oligoarthrite fébrile chez un jeune patient ayant une conduite sexuelle à risque » qui oriente vers une oligoarthrite gonococcique. Cette synthèse permet d'orienter les premières hypothèses diagnostiques.
Étape également essentielle du diagnostic, il est bilatéral et comparatif et s'attache à rechercher :
un épanchement articulaire, dont la recherche est plus ou moins aisée selon l'articulation affectée (fig. 21.1) : la majorité des articulations sont superficielles et donc accessibles ; à la hanche et à l'épaule dans une moindre mesure, cette recherche sera impossible et seule la limitation douloureuse de l'articulation sera analysée ;
une limitation de l'amplitude articulaire active et passive qui peut être due à la douleur en rapport avec une arthropathie sous-jacente ou encore liée à une distension capsulaire induite par un épanchement volumineux ;
l'importance du retentissement fonctionnel, boiterie ou flessum par exemple, résultant de la douleur et de la limitation articulaire.
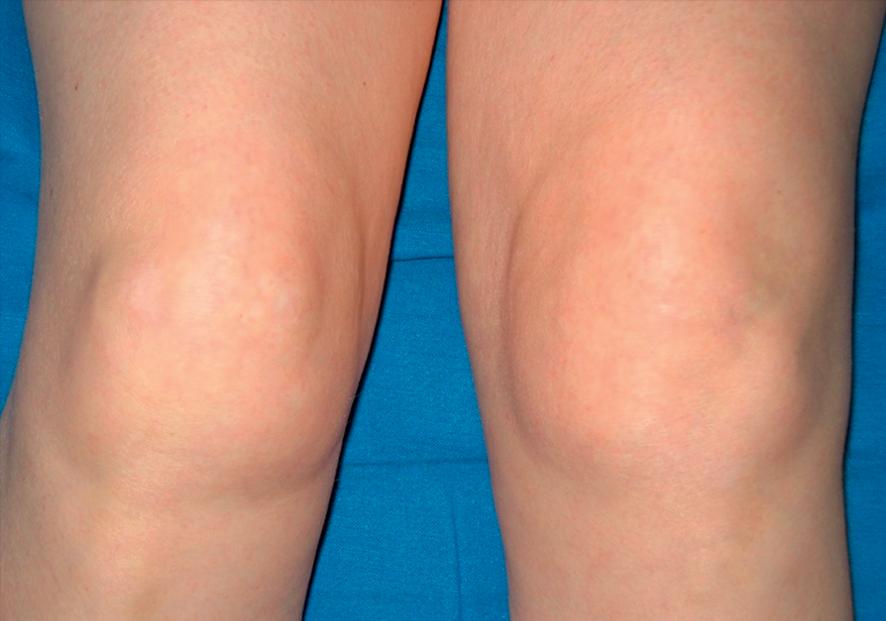
Fig. 21.1. ![]() Épanchement articulaire du genou gauche.
Épanchement articulaire du genou gauche.
On note la présence d'une tuméfaction du genou prédominant sur son versant supérolatéral avec disparition des reliefs de la patella.
Il est important de connaître les diagnostics différentiels des épanchements articulaires :
Il recherche :
La ponction articulaire est systématique devant tout épanchement inexpliqué.
Il n'est pas recommandé d'effectuer dans le même temps une infiltration cortisonique car, par définition, si le liquide articulaire est analysé, c'est que l'étiologie de l'épanchement n'est pas connue.
Toutes les articulations périphériques peuvent être ponctionnées. Les articulations les plus superficielles sont les plus faciles à ponctionner grâce aux repères cliniques (genoux, chevilles, poignets). Les articulations plus profondes (hanches) nécessitent un écho- ou radioguidage.
![]() En cas de suspicion d'arthrite septique, il n'existe aucune contre-indication absolue à une ponction articulaire. Dans les autres cas, les contre-indications à une ponction articulaire sont :
En cas de suspicion d'arthrite septique, il n'existe aucune contre-indication absolue à une ponction articulaire. Dans les autres cas, les contre-indications à une ponction articulaire sont :
La procédure exige une préparation cutanée antiseptique. La position du malade, le choix du matériel et le choix de la voie de ponction sont fonction de l'expérience de l'intervenant et de la localisation de l'épanchement (fig. 21.2).
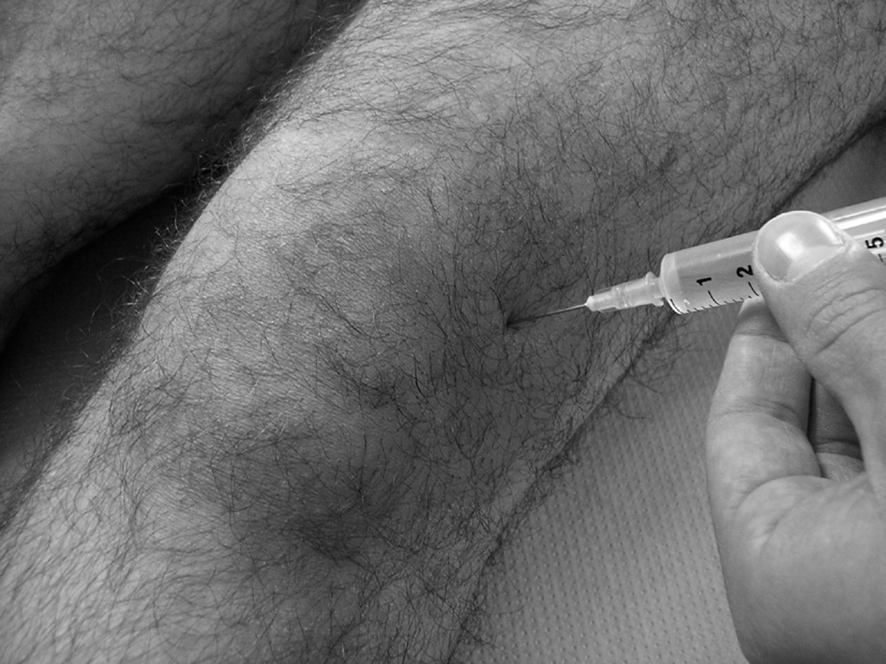
![]() La voie supérolatérale est la plus utilisée pour ponctionner le genou. Le patient est installé en décubitus dorsal, genou droit tendu, quadriceps détendu. Le point de ponction se situe 1 cm au-dessus et 1 cm en dehors du coin supérolatéral de la patella.
La voie supérolatérale est la plus utilisée pour ponctionner le genou. Le patient est installé en décubitus dorsal, genou droit tendu, quadriceps détendu. Le point de ponction se situe 1 cm au-dessus et 1 cm en dehors du coin supérolatéral de la patella.
Fig. 21.2. ![]() Ponction articulaire du genou.
Ponction articulaire du genou.
![]() Toute analyse du liquide articulaire comprendra une étude de l'aspect macroscopique du liquide au décours de la ponction (fig. 21.3) :
Toute analyse du liquide articulaire comprendra une étude de l'aspect macroscopique du liquide au décours de la ponction (fig. 21.3) :
L'analyse macroscopique oriente mais ne remplace pas les analyses du liquide articulaire qui seront de trois types (cf. encadré).
Fig. 21.3. ![]() Aspect macroscopique du liquide articulaire après la ponction.
Aspect macroscopique du liquide articulaire après la ponction.
L'aspect du liquide articulaire va de jaunâtre et transparent (liquide mécanique, A), à trouble (B) et puriforme (C). L'image D montre un liquide purulent et hémorragique dans un contexte d'arthrite septique où l'inflammation synoviale majeure est responsable du saignement intra-articulaire.

Analyses du liquide articulaire
Avec numération et typage cellulaire.
Cette analyse est indispensable car elle permet de différencier liquide inflammatoire de liquide mécanique :
La formule du liquide est peu informative car la richesse en polynucléaires neutrophiles n'est pas caractéristique d'une étiologie particulière notamment infectieuse et peut se rencontrer dans les rhumatismes inflammatoires.
Indispensable pour toute ponction articulaire. Le diagnostic d'arthrite septique repose en effet sur l'identification de l'agent pathogène par examen direct et culture du liquide articulaire, qui doit être prolongée (14 jours) en cas de suspicion forte d'infection. Un envoi en mycobactériologie ne sera pas systématique et sera réservé aux suspicions de tuberculose articulaire.
Avec recherche et identification de microcristaux :
NB : il n'y a aucun intérêt d'une analyse biochimique du liquide articulaire.
Dans cette partie, on différenciera la démarche en fonction de la présentation mono-, oligo- ou polyarticulaire, qui conduit à des diagnostics complètement différents.
L'élément clé du raisonnement est la nature mécanique ou inflammatoire de l'épanchement.
Fig. 21.4. ![]() Conduite à tenir devant un épanchement articulaire.
Conduite à tenir devant un épanchement articulaire.
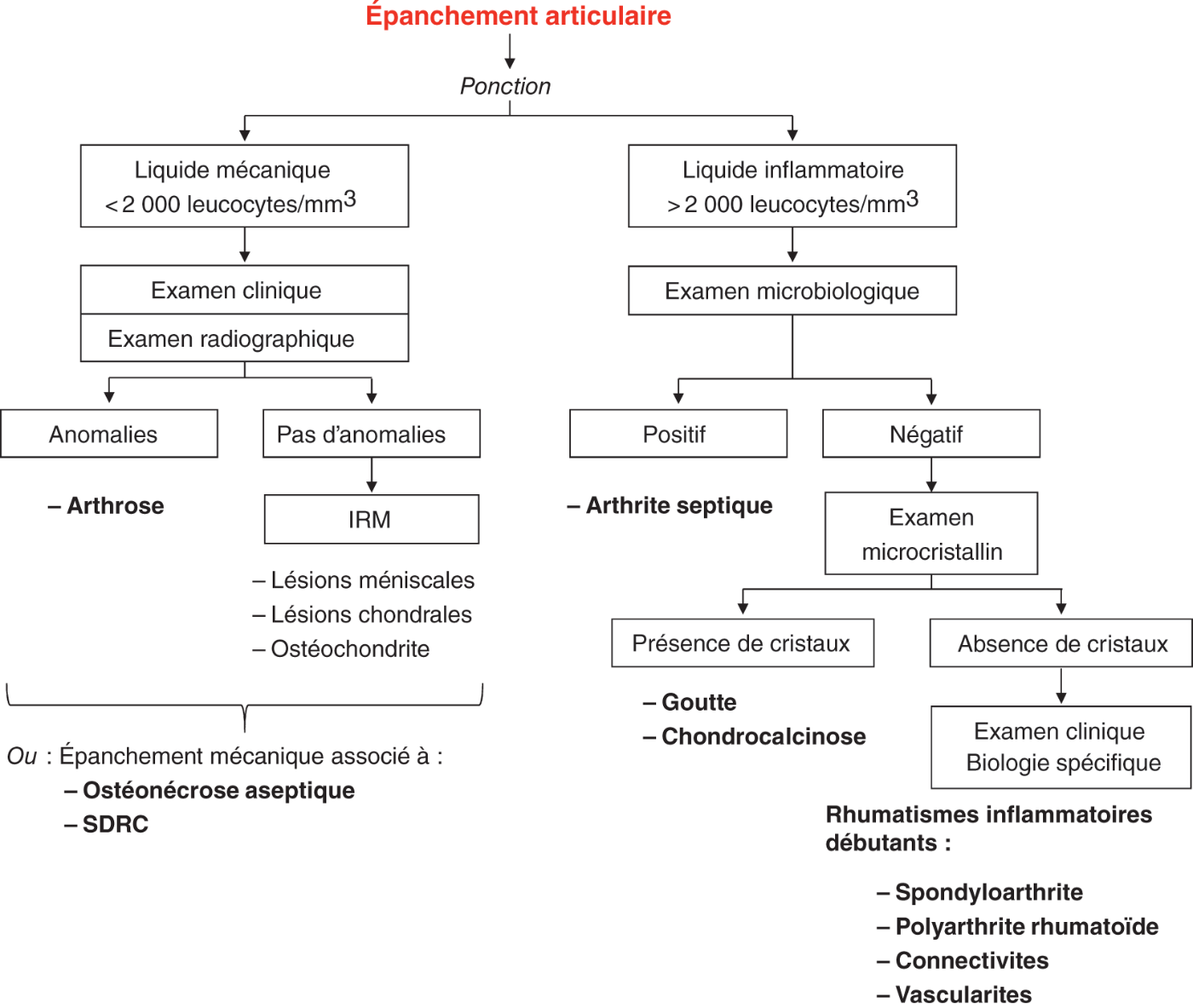
SDRC : syndrome douloureux régional complexe.
Liquide articulaire mécanique
Le liquide articulaire mécanique est jaune clair, transparent et visqueux. Ce liquide est pauvre en cellules (moins de 2 000 leucocytes/mm3), stérile et sans cristaux.
Suivant le contexte et la radiographie standard, les diagnostics à évoquer sont :
À ce stade, l'enquête étiologique reposera avant tout sur l'âge du patient, le mode de début (brutal, aigu, éventuellement avec traumatisme ou progressif), la localisation de la douleur, l'aspect radiographique.
À noter qu'une ostéonécrose aseptique ou un syndrome douloureux régional complexe peuvent s'accompagner d'un épanchement réactionnel mais que d'autres symptômes sont généralement révélateurs de ces pathologies.
![]() En cas de normalité des radiographies et en l'absence d'orientation évidente, une IRM pourra être discutée.
En cas de normalité des radiographies et en l'absence d'orientation évidente, une IRM pourra être discutée.
Liquide articulaire inflammatoire
Le liquide articulaire inflammatoire est trouble. Il est riche en cellules (≥ 2 000 leucocytes/mm3).
Les principes hiérarchisés de l'enquête étiologique devant une arthrite récente justifient trois étapes :
En faveur de l'étiologie infectieuse (cf. arthrite septique, item 156 au chapitre 11)
Le liquide sera inflammatoire, souvent trouble, voire puriforme (> 50 000 leucocytes/mm3), sera considéré comme possiblement septique d'autant plus s'il s'agit d'une monoarthrite qui évolue dans un contexte infectieux (fièvre, frissons...), avec porte d'entrée éventuelle (chirurgie articulaire récente, infiltration cortisonique...) et éventuelle immunodépression. C'est une urgence diagnostique et thérapeutique du fait du risque de dissémination systémique et du risque d'évolution destructrice articulaire rapide. Le diagnostic repose sur l'identification bactérienne par examen direct et culture.
![]() Cette culture nécessite parfois d'être complétée, selon le contexte clinique dont il est important d'informer le médecin biologiste, par des techniques de culture sur milieux spécifiques (gonocoque, mycobactéries...). Il faut parfois avoir recours à la biopsie synoviale pour affirmer le diagnostic.
Cette culture nécessite parfois d'être complétée, selon le contexte clinique dont il est important d'informer le médecin biologiste, par des techniques de culture sur milieux spécifiques (gonocoque, mycobactéries...). Il faut parfois avoir recours à la biopsie synoviale pour affirmer le diagnostic.
En faveur de l'étiologie microcristalline (cf. item 198 au chapitre 19)
![]() Le diagnostic repose sur l'identification et la caractérisation des cristaux au microscope à lumière polarisée, ainsi que sur les arguments cliniques et d'imagerie. Le liquide est inflammatoire avec même parfois un aspect puriforme dans les formes aiguës de goutte ou de rhumatisme à pyrophosphate de calcium.
Le diagnostic repose sur l'identification et la caractérisation des cristaux au microscope à lumière polarisée, ainsi que sur les arguments cliniques et d'imagerie. Le liquide est inflammatoire avec même parfois un aspect puriforme dans les formes aiguës de goutte ou de rhumatisme à pyrophosphate de calcium.
En faveur d'un rhumatisme inflammatoire (cf. items 117 au chapitre 6, 194 au chapitre 15, 196 au chapitre 17 et 197 au chapitre 18)
Le liquide est inflammatoire et parfois plus polymorphe (polynucléaires neutrophiles, lymphocytes, monocytes) même si on peut voir des liquides riches en polynucléaires neutrophiles. L'atteinte est plus souvent oligo- ou polyarticulaire. Il s'agit toujours du diagnostic que l'on évoque à la fin du raisonnement clinique. Le bilan immunologique n'est donc jamais demandé en urgence dans cette situation.
Cas particulier : l'épanchement hémorragique, ou hémarthrose
L'hémarthrose traduit toujours la présence d'un saignement intra-articulaire favorisé par un traumatisme et/ou un trouble de la coagulation. Dans ce cas, le liquide hémorragique est « incoagulable », ce qui permet de le distinguer d'un liquide hémorragique par accident de ponction qui est coagulable.
Le saignement de la synoviale peut être lié à :
![]() une lésion tumorale de la membrane synoviale, rare, en particulier une synovite villonodulaire.
une lésion tumorale de la membrane synoviale, rare, en particulier une synovite villonodulaire.
![]() Ils sont à envisager en fonction de l'étiologie suspectée. De façon générale, les examens biologiques sanguins n'ont que peu de valeur d'orientation diagnostique en dehors de la bactériologie (hémocultures) et de la recherche d'une maladie auto-immune.
Ils sont à envisager en fonction de l'étiologie suspectée. De façon générale, les examens biologiques sanguins n'ont que peu de valeur d'orientation diagnostique en dehors de la bactériologie (hémocultures) et de la recherche d'une maladie auto-immune.
Analyses biologiques
Examens radiographiques
Les radiographies comprendront au minimum des radiographies standards bilatérales et comparatives des articulations touchées.
On peut retrouver des anomalies (déminéralisation en bandes, pincement de l'interligne articulaire, érosions osseuses, liseré de chondrocalcinose), mais elles peuvent être normales initialement, aidant peu au diagnostic étiologique.
![]() La démarche est différente car, même si possible, l'étiologie infectieuse est dans ce cas beaucoup moins probable.
La démarche est différente car, même si possible, l'étiologie infectieuse est dans ce cas beaucoup moins probable.
On s'orientera alors vers un rhumatisme microcristallin ou inflammatoire.
La ponction du liquide articulaire sera tout de même systématique pour orienter le diagnostic comme dans le cas d'une mono-arthrite.
La présentation clinique et la recherche de signes extra-articulaires (tableau 21.1) seront les éléments clés pour orienter le diagnostic étiologique.
Tableau 21.1. ![]() Orientation diagnostique face à une oligo- ou une polyarthrite caractérisée par des signes associés.
Orientation diagnostique face à une oligo- ou une polyarthrite caractérisée par des signes associés.
| Localisation | Atteintes |
|---|---|
| Peau | – Éruption lupique du visage et des zones photoexposées – Livedo, ulcères du syndrome des antiphospholipides – Sclérodactylie de la sclérodermie – Lésions cutanées de vascularite – Érythème intermittent de la maladie de Still – Érythème noueux de la sarcoïdose, d’une maladie inflammatoire chronique inflammatoire, d’une arthrite réactionnelle ou d’une maladie de Behçet – Nodules rhumatoïdes – Psoriasis cutané du cuir chevelu et des ongles – Pustulose palmoplantaire du SAPHO – Antécédent d’érythème migrant de la maladie de Lyme – Érythème viral (parvovirus, rubéole) – Tophus goutteux |
| Sphère ORL | – Aphtose buccale de la maladie de Behçet – Atteinte des glandes salivaires du syndrome de Gougerot-Sjögren – Atteinte du parodonte et perte dentaire des sclérodermies et du syndrome de Gougerot-Sjögren – Lésion du nez de la granulomatose avec polyangéite et de la polychondrite atrophiante – Lésions des oreilles de la polychondrite et les tophus goutteux – Foyers infectieux des rhumatismes post-streptococciques, post-infectieux et de l’endocardite infectieuse |
| Yeux | – Sécheresse et kératoconjonctivite du syndrome de Gougerot-Sjögren – Sclérite de la PR et des vascularites – Conjonctivite du syndrome de Fiessinger-Leroy-Reiter – Uvéites des spondyloarthrites et entérocolopathies, Behçet et sarcoïdose |
| Cœur | – Valvulopathie des rhumatismes articulaires aigus, endocardite aseptique lupique et des spondyloarthrites – Péricardite du lupus ou de la PR |
| Atteinte vasculaire | – Phlébite de la maladie de Behçet et du syndrome des antiphospholipides – Syndrome de Raynaud de la sclérodermie ou d’une autre connectivite – Lésion artérielle ou artériolaire d’une vascularite |
| Poumon Plèvre |
– Infiltrats parenchymateux des pneumopathies infectieuses, connectivites, vascularites, lymphomes – Lésion parenchymateuse des vascularites (granulomatose avec polyangéite), tuberculose, sarcoïdose ou cancer – Pleurésie des lupus, PR, cancer, tuberculose – Adénopathies médiastinales des sarcoïdose, lymphome, tuberculose ou cancer |
| Tube digestif | – Diarrhée infectieuse d’une arthrite réactionnelle – Troubles digestifs des MICI et de la maladie de Whipple – Douleurs abdominales de la maladie périodique |
| Foie | – Syndrome ictérique ou autres anomalies hépatiques des hépatites virales (B, C), hépatites auto-immunes |
| Rate Ganglions |
– Splénomégalie d’une infection chronique (endocardite) ou d’un lymphome – Adénopathies des infections, lymphomes, lupus, vascularite, sarcoïdose, PR |
| Rein Appareil urogénital |
– Atteinte rénale d’un lupus ou d’une vascularite – Urétrite, balanite des gonococcies, arthrites réactionnelles – Aphtose d’une maladie de Behçet, d’une maladie de Crohn – Colique néphrétique de la goutte |
| Système nerveux central et périphérique | – Neuropathies périphériques des Gougerot-Sjögren, vascularite, PR – Atteintes centrales des lupus, vascularite, syndrome des antiphospholipides, Behçet, syndrome de Gougerot-Sjögren, maladie de Lyme |
Légende :
Dans le respect de la Réforme du deuxième cycle des études médicales (R2C), les connaissances rassemblées sur ce site sont hiérarchisées en rang A, rang B et rang C à l'aide de balises et d'un code couleur :
![]() Connaissances fondamentales que tout étudiant doit connaître en fin de deuxième cycle.
Connaissances fondamentales que tout étudiant doit connaître en fin de deuxième cycle.
![]() Connaissances essentielles à la pratique mais relevant d'un savoir plus spécialisé que tout interne d'une spécialité doit connaître au premier jour de son DES.
Connaissances essentielles à la pratique mais relevant d'un savoir plus spécialisé que tout interne d'une spécialité doit connaître au premier jour de son DES.
![]() Connaissances spécifiques à un DES donné (troisième cycle).
Connaissances spécifiques à un DES donné (troisième cycle).
